睡眠時無呼吸症候群(SAS)とは
 睡眠中に上気道が狭くなることで、呼吸が止まって無呼吸状態になったり、大きないびきをかいて呼吸が弱くなったりを繰り返す疾患です。「Sleep Apnea Syndrome」の略で「SAS」と呼ばれます。
睡眠中に上気道が狭くなることで、呼吸が止まって無呼吸状態になったり、大きないびきをかいて呼吸が弱くなったりを繰り返す疾患です。「Sleep Apnea Syndrome」の略で「SAS」と呼ばれます。
10秒以上呼吸が止まることを無呼吸状態と言い、1晩のうちに無呼吸状態が30回以上起こる、または1時間あたり5回以上起こる場合に、睡眠時無呼吸症候群と判断されます。寝ている本人は、無呼吸に気づくことがないため、検査や治療を行っていない罹患者が多くいるとされています。この場合、側にいる家族が気付くことが多く、いびきの大きさなどを指摘されて自覚することもあります。
睡眠時の無呼吸によって、睡眠の質が低下し、慢性的に睡眠不足に陥ってしまいます。このため、昼間でも強い眠気に襲われるほか、全身の倦怠感や集中力低下など日常生活に影響を及ぼします。睡眠時無呼吸症候群は、日中の眠気によって交通事故にもつながりやすく、大きな問題として扱われています。
さらに、睡眠中の体内酸素不足から、低酸素血症や高血圧・不整脈・心不全・心筋梗塞・脳卒中など、心疾患・脳血管疾患を引き起こしやすくなります。
睡眠時無呼吸症候群を放置すると
慢性的な睡眠不足から、日中に強い眠気に襲われて交通事故が多発しています。交通事故の場合、睡眠時無呼吸症候群が事故原因にどう影響したかが、裁判での争点となることも多く、社会的安全という観点からも非常に問題視されています。
また、睡眠時無呼吸症候群が循環器疾患や脳血管疾患などの合併症を起こす恐れがあります。具体的には、以下の通りです。
心臓病
睡眠時無呼吸症候群を発症していると、不整脈のひとつとされる心房細動の発症リスクが通常の約2倍あるとされています。また、睡眠中の酸素不足から、睡眠時無呼吸症候群が重症化すると動脈硬化を招きます。また、冠動脈狭窄によって、カテーテル治療を行ったケースの追跡調査では、閉塞性睡眠時無呼吸症候群(OSAS)を合併している場合、治療後には冠動脈の血流が滞りやすいということも判明しています。
脳血管障害
睡眠時無呼吸症候群が重症の場合、脳卒中の発症リスクが約3.3倍にもなることが報告されています。また、日中の強い眠気や倦怠感、集中力などの症状から、脳卒中後のリハビリテーションに影響を及ぼし、機能回復が低くなることもあります。
糖尿病
睡眠時無呼吸症候群がある場合、糖尿病の発症リスクが約1.62倍との報告があるほか、重症化するにつれて、糖尿病合併割合が高まると分かっています。
睡眠時無呼吸症候群の種類
睡眠時無呼吸症候群には2種類あります。気道閉塞による閉塞性睡眠時無呼吸症候群(OSAS)と、脳から呼吸指令が出ない中枢性睡眠時無呼吸症候群(CSAS)です。
閉塞性タイプは、気道が閉塞して空気の通り道が狭くなることで無呼吸となります。主な原因は、喉や首回りの脂肪、舌根・口蓋垂・軟口蓋による気道閉塞・扁桃肥大などが挙げられます。また、中枢性タイプは、脳から呼吸指令が出ないのが原因で無呼吸となるため、気道は開いています。このため、閉塞性タイプでは一生懸命身体が呼吸しようとしますが、中枢性タイプは脳指令がないため呼吸しようという努力も見られません。
症状
睡眠中に呼吸が止まる・大きないびきをかく・いびきが止まって大きな呼吸と同時に再度いびきをかく・トイレに何度も目が覚める・寝汗をかくなどの症状が現れます。このように、いびきや無呼吸で目が覚めることがないので本人は自覚しないことが多く見られます。起床時の口の乾き・頭重・頭痛・倦怠感・熟眠感がない症状のほか、日中の強い眠気・集中力低下・疲労感・倦怠感・頭痛・抑うつ・性欲低下などの症状が現れます。
検査
エプワース眠気尺度
以下のチェックリスト「Epworth Sleepiness Scale(ESS・エプワース眠気尺度)」を用いて、主観的に眠気を評価していきます。各項目の質問に答えながら点数を合計します。合計点が11点以上で、異常な眠気があると判断し、睡眠時無呼吸症候群の可能性があるとされます。
時に眠ってしまう 1点
しばしば眠ってしまう 2点
だいたいいつも眠ってしまう 3点
| 状況 | 点数 | |||
|---|---|---|---|---|
| 1.座って読書している時 | 0 | 1 | 2 | 3 |
| 2.テレビを観ている時 | 0 | 1 | 2 | 3 |
| 3.大勢人がいる場所(劇場や会議)で座っている時 | 0 | 1 | 2 | 3 |
| 4.他の人が運転する車に、休憩なしで1時間以上乗車している時 | 0 | 1 | 2 | 3 |
| 5.午後の時間に横になって休憩している時 | 0 | 1 | 2 | 3 |
| 6.座って人と話している時 | 0 | 1 | 2 | 3 |
| 7.飲酒が伴わない昼食後、静かに座っている時 | 0 | 1 | 2 | 3 |
| 8.自分で車を運転している時に、渋滞や信号で数分間停車している時 | 0 | 1 | 2 | 3 |
簡易検査
自宅で検査機器を用いて、患者様ご自身で出来る簡易検査です。当院から検査機器をお貸しして、ご自宅にて顔と手にセンサーを付けて就寝します。寝ている間の呼吸と酸素濃度を測定します。1晩の記録データをご持参頂き、データ分析を行い診断します。
検査結果は、AHI(無呼吸低呼吸指数:Apnea Hypopnea Index)で示され、1時間当たりの無呼吸や低呼吸の平均回数が分かります。
| 正常 | 軽症 | 中等度 | 重症 | 最重症 | |
|---|---|---|---|---|---|
| AHI | 0~5 | 6~20 | 21~30 | 31~50 | 51以上 |
AHI20~40:終夜睡眠ポリグラフ検査(PSG)を受けて、その結果に応じた治療を実施
AHI40~:CPAP(持続陽圧呼吸療法)の治療を検討
終夜睡眠ポリグラフ検査(PSG)
専門の医療機関に入院し、脳波・呼吸運動・眼球運動・心電図・いびき・酸素濃度・口鼻の気流・睡眠時の姿勢などを1泊入院して測定します。検査結果に応じて、適した治療方法を検討していきます。
治療方法
CPAP療法
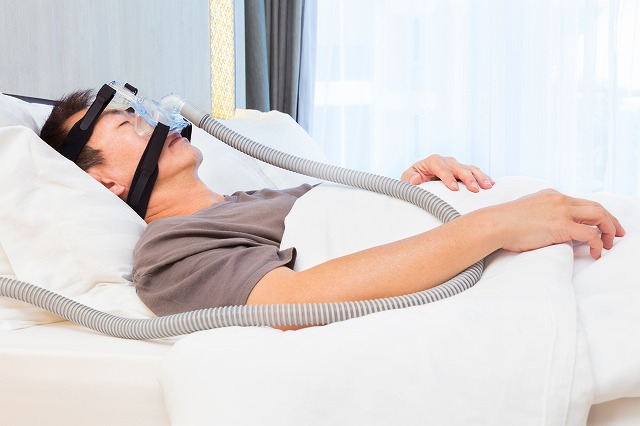 CPAP(シーパップ)は、Continuous Positive Airway Pressureの略とされ、日本や欧米での睡眠時無呼吸症候群の主な治療方法とされています。気道の狭窄や閉塞している部分に、陽圧をかけた空気を送ることで気道を確保・開存させます。専用の治療機器をご自宅にお持ちいただき、就寝時にマスクを装着して持続陽圧呼吸を図ります。CPAP療法は、根本的な治療ではないため継続して治療を行う必要があります。
CPAP(シーパップ)は、Continuous Positive Airway Pressureの略とされ、日本や欧米での睡眠時無呼吸症候群の主な治療方法とされています。気道の狭窄や閉塞している部分に、陽圧をかけた空気を送ることで気道を確保・開存させます。専用の治療機器をご自宅にお持ちいただき、就寝時にマスクを装着して持続陽圧呼吸を図ります。CPAP療法は、根本的な治療ではないため継続して治療を行う必要があります。
マウスピース
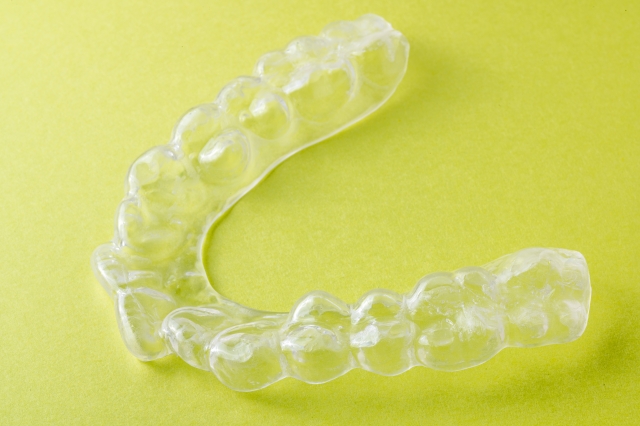 専用のマウスピースを用いて、気道を広く確保して無呼吸を軽減します。上あごより下あごを前に出すように固定します。軽症の場合に一定の効果が見られますが、重症の場合は効果があまり見られないことがあります。マウスピース作成は、睡眠時無呼吸症候群の知識や認識がある専門の歯科医に依頼します。
専用のマウスピースを用いて、気道を広く確保して無呼吸を軽減します。上あごより下あごを前に出すように固定します。軽症の場合に一定の効果が見られますが、重症の場合は効果があまり見られないことがあります。マウスピース作成は、睡眠時無呼吸症候群の知識や認識がある専門の歯科医に依頼します。
外科的手術
アデノイド肥大や扁桃肥大が原因の場合、摘出手術治療を検討します。軟口蓋の一部を切除するほか、それでも効果が見られない場合や手術した部分が瘢痕化すると、睡眠時無呼吸症候群を再発する可能性があります。
その他の治療
生活習慣の改善
肥満は原因のひとつとなるため、肥満の方は適正体重まで減量して頂きます。さらに、落とした体重を維持する努力をすることが大切です。飲酒後に眠ると、筋肉弛緩を起こし気道が閉塞しやすいため、飲酒も制限して頂きます。また、仰向けの姿勢は気道が塞がりやすいため、寝る際には横向きで眠るようにしてください。この時、クッションや抱き枕などを使うと楽に姿勢が安定します。
診察の流れ
Step.1問診
睡眠時や昼間の自覚症状をお伺いしていきます。
Step.2簡易検査
就寝時に顔と手にセンサーを付けて行う簡易検査を行います。検査機器をお貸しするので、ご自宅で検査が可能です。検査終了したデータをご持参いただき、分析して診断します。
Step.3結果判定
簡易検査の結果が、1時間あたりの無呼吸と低呼吸の平均回数を示したAHI(無呼吸低呼吸指数)で表されます。
| AHI数値 | |
|---|---|
| 20以下 | 経過観察または、CPAP療法以外の治療方法を検討します。 |
| 21~39 | 入院して睡眠ポリグラフ検査を行い、結果に基づきCPAP療法を検討します。 |
| 40以上 | CPAP療法を導入します。 |
Step.4CPAP療法開始
1カ月に1回、定期的にCPAPの使用状況や血圧・体重の測定を行います。CPAP療法継続するために、毎月1回の受診が不可欠です。
当院の睡眠時無呼吸症候群治療の特徴
当院では、基幹病院や医療機関と連携して治療を行っております。CPAP療法を受けている患者様も多く、毎月無呼吸・低呼吸の回数やCPAP装着率などのレポートをお渡ししております。